Болезням мочевыводящей системы подвержены люди любого возраста, в том числе и дети. На фоне некоторых почечных патологий у ребёнка может возникать нефротический синдром, проявляющийся определёнными признаками. Очень важно своевременно распознать их и оказать квалифицированную медицинскую помощь.
Что такое нефротический синдром
Нефротический синдром (устаревшее название «нефроз») — это не отдельная болезнь, а собирательное понятие, которое состоит из целого комплекса симптомов, а также лабораторных показателей. К его появлению приводят патологии почек с поражением почечных канальцев и клубочков. Состояние проявляется резким нарушением белково-липидного обмена и очень сильными отёками.
Такие симптомы могут сопровождать не только урологические заболевания, но и общие инфекции, системные патологии, нарушения обмена веществ.
С нефротическим синдромом протекают болезни почек приблизительно у пятой части больных детей. Патологическое состояние характеризуется протеинурией, то есть выделением с мочой большого количества белков. Это происходит в результате повреждения фильтрующего аппарата почек и приводит к снижению уровня протеинов в крови. Потеря белка вызывает задержку жидкости в тканях, из-за чего и возникают генерализованные отёки. Состояние опасно снижением объёма циркулирующей крови.
С белковым обменом тесно связан и липидный (жировой), поэтому резкое снижение уровня протеинов влечёт за собой повышение холестерина и липидных фракций в крови и выделение нейтральных жиров с мочой. Помимо этого, синдром характеризуется повышением свёртываемости крови.
Чаще всего у детей с отёками и протеинурией протекает гломерулонефрит — острое воспаление гломерул (почечных клубочков). Эта серьёзная патология может сопровождаться также нефритическим синдромом, имеющим более тяжёлую симптоматику.
Отличие от нефритического симптомокомплекса
В основе нефротического синдрома лежат дистрофические изменения канальцев нефронов — структурных почечных единиц. Нефритический же синдром обусловлен воспалением клубочков, состоящих из мельчайших сосудов и призванных обеспечивать фильтрацию крови.
Клубочки, как и канальцы, входят в структуру нефронов. Поражение клубочковых капилляров приводит к отёкам, выделению с мочой белка, эритроцитов (гематурии), снижению в крови белковых фракций, анемии, а также повышению артериального давления. Всё это типичные признаки нефритического синдрома. У детей он протекает тяжелее, чем нефротический.
Разновидности патологии
Согласно разным источникам, синдром имеет обширную и разнообразную классификацию. Все авторы разделяют его на первичный и вторичный.
К первичным формам относят:
- синдром с минимальными изменениями, который наиболее характерен для малышей-дошкольников и детей младшего школьного возраста,
- форму с диффузными изменениями почечных структур (чаще бывает у подростков),
- состояние фокально-сегментарного гломерулосклероза (дегенеративных изменений клубочков, которые замещаются рубцовой тканью),
- синдром при первичном гломерулонефрите.
Вторичная патология развивается на фоне других болезней:
- инфекционных — эндокардита, гепатита, сифилиса, малярии, туберкулёза, стафилококкового сепсиса, глистных инвазий,
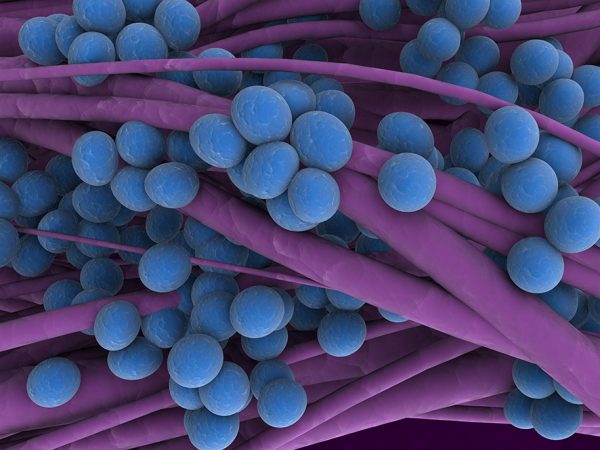
- системных — красной волчанки, ревматизма, васкулитов, сахарного диабета, амилоидоза,
- неопластических — лейкоза, лимфомы, карциномы,
- воздействий лекарств и токсинов — как реакция на отравление солями тяжёлых металлов, приём некоторых антибиотиков, противовоспалительных средств, введение вакцин и сывороток.
У детей раннего возраста диагностируют врождённый (со дня рождения до 3 месяцев) и инфантильный (с 4 до 12 месяцев) нефротические синдромы. У таких малышей могут наблюдаться первичные и вторичные формы этого состояния. При этом у новорождённых и грудных детей любой вид синдрома протекает неблагоприятно и с серьёзными осложнениями.
Патологию считают острой, если синдром выявлен впервые. О рецидивирующем течении говорят в случае последовательной смены обострений и ремиссий.
Персистирующий вариант синдрома — это устойчивость симптомов несмотря на проводимое лечение. Такая форма склонна к прогрессированию.
В зависимости от реагирования на терапию кортикостероидами нефрологи различают стероидочувствительный и стероидорезистентный (устойчивый к лечению) синдром. Состояние может проявляться полным или неполным комплексом симптомов, быть чистым или смешанным (с высоким давлением и выделением крови с мочой).
Причины развития
Нефроз является следствием и осложнением самостоятельных почечных патологий или болезней, при которых почки вовлекаются в воспаление вторично. Явления, типичные для синдрома, часто сопровождают гломерулонефриты и пиелонефриты.
Врождённая и инфантильная формы патологии возникают чаще всего по причине генетических нарушений, реже — из-за инфекции или обменных сбоев. Генетические расстройства приводят к разным аномалиям развития почечных структур, нарушению их фильтрующей функции и появлению характерных симптомов. Из внутриутробных инфекций, приводящих к врождённому синдрому, выделяют сифилис, герпес, краснуху, вирусный гепатит, токсоплазмоз, цитомегаловирусную инфекцию. Возбудители этих заболеваний способны повреждать многие органы плода, и почки в том числе.
Внутриутробные обменные нарушения, приводящие к нефротическому синдрому, могут произойти из-за поражения щитовидной железы или надпочечников, а также в силу различных генетических отклонений.
Вторичная форма нефроза может возникнуть на фоне множества заболеваний, но не всегда удаётся выяснить истинную причину появления симптомов. В таком случае говорят об идиопатическом варианте патологии.
Специалисты сходятся во мнении, что в основе развития нефротического синдрома лежат аутоиммунные процессы. Антитела взаимодействуют с внутренними (белками, ДНК) и внешними (вирусами, бактериями, аллергенами) антигенами, в результате чего образуются циркулирующие в крови иммунные комплексы, которые осаждаются в почечных тканях. Эти комплексы (ЦИК) иногда могут формироваться непосредственно в нефронах почек. Взаимодействие ЦИК с почечными структурами вызывает воспаление стенок клубочковых капилляров и канальцев, нарушение микроциркуляции, повышение проницаемости сосудистых стенок и закупорку просветов канальцев и капилляров микротромбами. В результате этих процессов нарушается обратное всасывание белка и он попадает в большом количестве в мочу.
Проявления нефротического синдрома
Несмотря на многообразие факторов, способных вызвать синдром, его признаки всегда однотипны. Главные лабораторные проявления:
- протеинурия (белок в моче), которая может достигать у детей более 2,5 г в сутки,
- гипопротеинемия — снижение уровня общего сывороточного белка ниже 40 г на литр.
У ребёнка появляются отёки — быстро или постепенно. Сначала они возникают на лице (особенно заметны на веках) и на лодыжках, затем распространяются на всё тело и могут достичь степени анасарки — генерализованного отёка подкожной клетчатки.
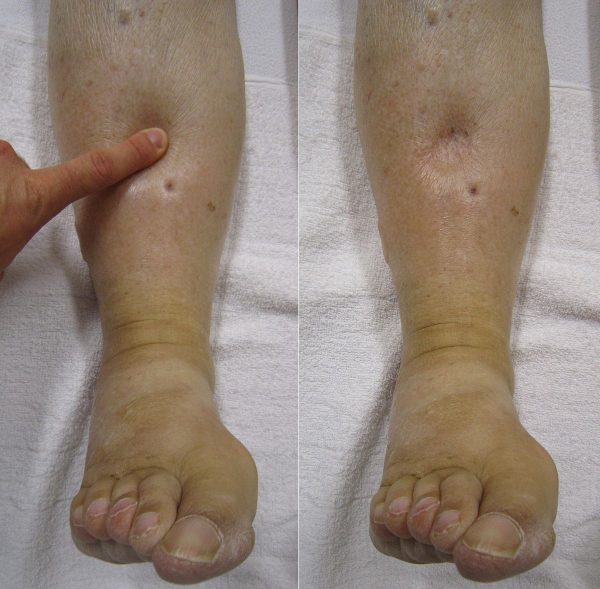
Иногда возникают полостные отёки — асцит или гидроторакс (жидкость в брюшной или плевральной полости соответственно). Отёки мягкие и могут легко смещаться, бывают асимметричными из-за смены положения тела. Ещё один характерный признак — заметное снижение суточного объёма мочи (олигурия).
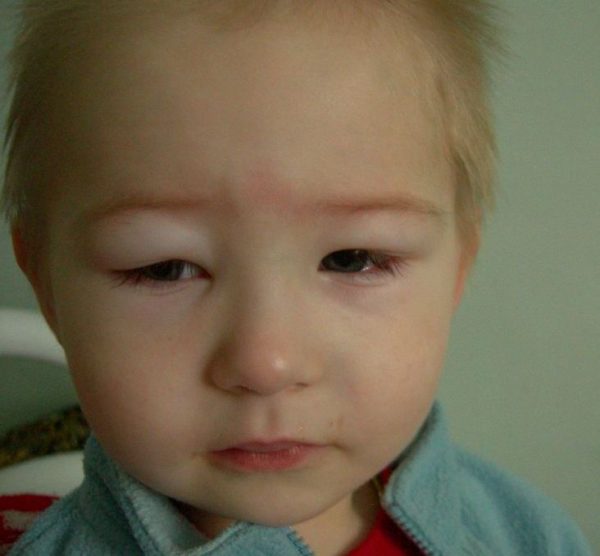
Прогрессирование нефроза сопровождается ухудшением общего самочувствия ребёнка:
- слабостью,
- плохим аппетитом,
- постоянной сухостью во рту, жаждой,
- головными болями,
- метеоризмом, диареей,
- тошнотой, рвотой.
Проявления со стороны пищеварительных органов обусловлены раздражением слизистых оболочек ЖКТ продуктами азотистого обмена и явлениями асцита (если он присутствует).
Ребёнок может жаловаться на мышечные боли, тяжесть и дискомфорт в районе поясницы. Возможны судороги и одышка в случае скопления жидкости в околосердечной сумке. У больного характерный внешний вид:
- бледное одутловатое лицо с заплывшими веками,
- сухая, холодная кожа,
- тусклые, ломкие волосы,
- вялые, замедленные движения.
У ребёнка обложен язык, тоны сердца могут быть приглушены, дыхание ослаблено, пульс замедлен.
Симптоматика может нарастать быстро или постепенно, признаки могут быть очень выраженными или почти незаметными. Сила проявлений зависит от основной патологии и возраста ребёнка. В случае смешанной формы синдрома, что чаще наблюдается в подростковом возрасте, к основным симптомам могут присоединиться гематурия и высокое артериальное давление.
Иногда нефроз протекает без отёков, диагностировать его в такой ситуации можно только по лабораторным признакам (присутствию белка в моче и гипопротеинемии). В этом случае патология носит название неполного синдрома.
У детей патология чаще всего протекает волнообразно, с рецидивами. При этом обострений может быть от 1 за год до 2 и более за полгода.
Как ставят диагноз
Диагностикой и лечением симптомокомплекса занимается детский нефролог. Специалист может поставить диагноз на основании осмотра ребёнка и информации, полученной при лабораторном обследовании.
Лабораторные методы диагностики включают в себя анализы мочи и крови:
- В клиническом анализе мочи выявляют:
- высокую плотность,
- лейкоцитоз,
- высокий уровень цилиндров,
- кристаллы холестерина,
- капли нейтрального жира в осадке,
- иногда эритроциты.
- Анализ крови показывает:
- ускорение СОЭ,
- высокий уровень тромбоцитов,
- некоторое снижение гемоглобина.
- Проба Зимницкого проводится для определения общего количества мочи, выделенной ребёнком за сутки, и показывает олигурию.
- Проба Нечипоренко нужна для выявления скрытого воспаления в почках, при этом наблюдается повышение уровня эритроцитов, лейкоцитов и цилиндров в осадке 1 мл мочи.
- Моча на бакпосев помогает определить вид возбудителя при наличии инфекционного процесса в почках.

Врач может назначить дополнительные обследования:
- кровь на коагулограмму (определение свёртывающей способности),
- кровь на сахар,
- иммунологические исследования при системных заболеваниях.
Инструментальные методы диагностики:
- УЗИ почек с допплерографией (исследованием почечных сосудов) — для определения состояния почечной ткани,
- контрастная урография почек — для оценки их выделительной способности, ребёнку вводится контрастный фармпрепарат, спустя несколько минут делают серию рентгеновских снимков.
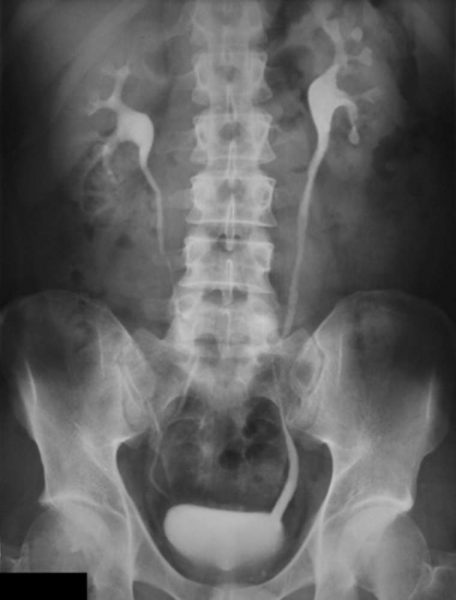
Биопсию почек детям с нефротическим синдромом, особенно в чистом виде и возникшем впервые, не проводят. Но при появлении дополнительных симптомов и отсутствии эффекта применяемого лечения может потребоваться проведение пункции почки и взятие биоматериала на исследование для уточнения морфологических изменений почечной ткани.
Дополнительно проводится электрокардиограмма для контроля за сердечной деятельностью ребёнка.
Дифференциальная диагностика заключается в определении ведущего заболевания, проявлением которого выступает нефротический синдром.
Лечение патологии
Нефротический синдром у детей лечат в условиях больницы под тщательным контролем нефролога.
Общие принципы лечения, не зависящие от причин синдрома:
- постельный режим до исчезновения массивных отёков,
- строгая диета с ограничением соли и жидкости,
- лечение основного заболевания,
- назначение иммуносупрессивной и симптоматической терапии.
Применение медикаментов
Основой лекарственной терапии синдрома у детей является применение иммуносупрессивных препаратов — глюкокортикоидов, цитостатиков и иммунодепрессантов.
Стероидная терапия
Ребёнку назначают Преднизолон (Медопред, Преднизол), Триамцинолон (с 6 лет) для снятия воспаления, устранения отёчности за счёт воздействия на антитела (снижения их количества), тонизирования стенок капилляров, торможения образования иммунных комплексов и повышения клубочковой фильтрации.
Могут применяться 3 схемы стероидной терапии:
- постоянный приём препарата в таблетках до устранения симптомов и наступления ремиссии,
- альтернативный приём при переходе на поддерживающую схему — ребёнку назначают суточную дозу препарата через день, что позволяет ощутимо снизить побочное действие стероидов (или приём лекарства короткими курсами в течение 3 дней с последующим 3-дневным перерывом),
- пульс-терапия для обеспечения высокой концентрации стероидов в крови — предусматривает внутривенное введение ударной дозы препарата 1 раз в 48 часов.
Глюкокортикоиды быстро устраняют симптомы патологии, но имеют множество побочных эффектов:
- нарушения со стороны нервной системы (расстройства сна, перепады настроения),
- чрезмерный аппетит, приводящий к ожирению,
- высыпания или атрофия кожи,
- повышение артериального давления,
- расстройство работы поджелудочной железы (стероидный диабет),
- остеопороз.
Поэтому препараты нужно принимать строго по врачебному назначению — в правильных дозировках и рекомендованным курсом.
Средства-цитостатики
Совместно со стероидными средствами ребёнку назначают цитостатики — препараты, тормозящие деление клеток. Применяют Циклофосфамид (Цитоксан) и Хлорамбуцил (Лейкеран). Как правило, Циклофосфамид назначают в качестве пульс-терапии — однократно ежемесячно в течение полугода или продолжительным курсом (2–3 месяца) в таблетках в возрастной дозировке. Хлорамбуцил применяют длительным курсом в таблетированной форме.
Приём иммунодепрессантов
При нефротическом синдроме, развившемся на фоне аутоиммунного заболевания, обязательно применяют селективные иммунодепрессанты — препараты, способные искусственно подавлять иммунитет, то есть выработку антител. Назначают Циклоспорин А (Биорал, Консупрен, Сандиммун), Селлсепт (Микофенолата мофетил), Такролимус (пока не получил широкого применения в детской нефрологии).
Во время применения названных средств обязателен регулярный контроль за показателями крови ребёнка.
Перед назначением Циклоспорина обязательно проводят биопсию почки, через 1,5 года применения препарата — повторно. Необходимость процедуры связана с тем, что средство оказывает нефротоксический эффект и может вызвать склероз почечных канальцев.
Симптоматическое лечение
К основному (патогенетическому) лечению обязательно добавляют препараты для устранения симптомов:
- Мочегонные средства. Необходимы для ликвидации отёков и увеличения диуреза. Дозы и длительность приёма диуретиков определяются врачом индивидуально в зависимости от состояния ребёнка. Как правило, назначают Фуросемид (Лазикс), Спиронолактон (Верошприрон) или Гидрохлоротиазид.
- Для профилактики гиповолемического криза (резкого снижения объёма циркулирующей крови) в результате снижения уровня сывороточного белка ниже 15 г на литр проводят внутривенное вливание растворов — Реополиглюкина, Альбумина. Помимо восполнения объёма крови, эти средства нормализуют обменные процессы, оказывают детоксикационный эффект.
- С целью предотвращения тромбозов ребёнку назначают Курантил, Тиклид или Гепарин.
- Гиполидемические средства (Ловастатин, Липостабил, Эйконол). Применяются для блокирования синтеза холестерина с целью коррекции гиперлипидемии.
- Эссенциале, витамин Е, Димефосфон используют для стабилизации клеточных мембран, глюконат или карбонат кальция используют для профилактики и лечения остеопороза.
- Антибиотики. Назначают, если синдром возник на фоне воспаления почек (Ампициллин (Ампиокс, Аугментин), Цефазолин, Доксициклин).
Фотогалерея: препараты для лечения синдрома
Сандиммун — селективный иммунодепрессант, применяемый при нефротическом синдроме, возникшем на фоне аутоиммунных патологий
Ловастатин — гиполидемическое средство, назначается для снижения уровня холестерина в крови
Вливания Альбумина применяют при гипоальбуминемии и риске развития гиповолемического шока
Курантил назначают с целью профилактики тромбозов
Циклофосфамид — цитостатик, используется для лечения нефротического синдрома в комплексе с кортикостероидами
Фуросемид — мочегонное средство для устранения отёков
Преднизолон — основной препарат, назначаемый для лечения нефротического синдрома у детей
Реополиглюкин назначают в качестве внутривенных инфузий для восполнения объёма циркулирующей крови
Видео: врач-нефролог о лечении патологии у детей
Физиотерапия
В дополнение к лечению медикаментами применяется терапия природными факторами. При выборе физиотерапевтических процедур врач учитывает характер и остроту спровоцировавшего синдром заболевания.
Для улучшения местного кровообращения и диуреза применяют:
- индуктотермию на область почек в слаботепловой дозе по 10–15 минут ежедневно,
- магнитотерапию или электрофорез с магнием, кальцием и антисептическими растворами,
- инфракрасное облучение поясничной области по 20 минут ежедневно,
- парафиновые аппликации — 50–60 минут каждый день,
- пресные тёплые ванны по 5–10 минут с последующим сухим укутыванием.
После процедур ребёнок должен отдыхать не меньше полутора часов, находясь в тёплом помещении.
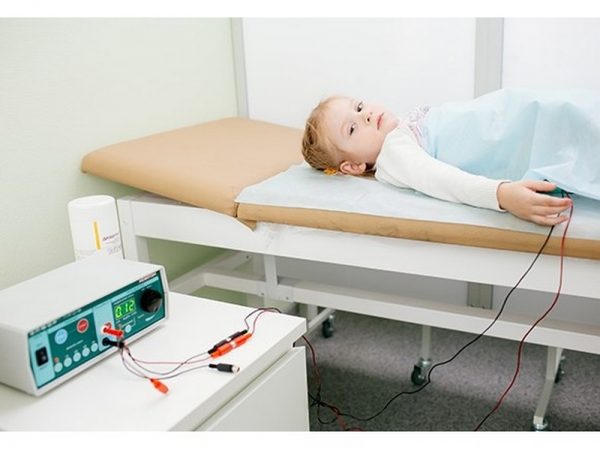
В помещение, где находится пациент во время лечения, нужно обеспечить постоянный доступ свежего воздуха. В период ремиссии ребёнок должен обязательно гулять каждый день. В тёплое время года при температуре не ниже 20оС нужно проводить закаливающие процедуры. Если нет противопоказаний по основному заболеванию, на этапе выздоровления рекомендуется санаторное лечение.
Диетическое питание
Для нормализации диуреза и обмена веществ, уменьшения отёков ребёнку назначается диета №7. Это лечебный стол с нормальной калорийностью, резким ограничением соли и снижением количества жидкости. В рационе должна присутствовать пища, богатая белком (по причине усиленной потери протеинов), углеводами и с низким содержанием животных жиров. Еда должна быть в отварном или тушёном виде, овощи лучше подавать сырыми в виде салатов. Есть ребёнок должен небольшими порциями 5–6 раз в день.
Таблица: разрешённые и запрещённые продукты при нефротическом синдроме
| Разрешённые продукты | Запрещённые продукты |
|
|
Строгой бессолевой диеты нужно придерживаться 2–3 недели, затем блюда можно досаливать, но в ограниченном количестве. Гипохлоридная диета остаётся актуальной на долгое время — все блюда на столе переболевшего ребёнка должны быть слабосолёными.

Возможные осложнения и прогноз лечения
Прогноз лечения нефротического синдрома напрямую связан с характером основной патологии. Ликвидировав причинные факторы, организовав своевременную и полноценную терапию, можно быстро восстановить работу почек и добиться длительной ремиссии.
После выписки из больницы ребёнка обязательно поставят на диспансерный учёт у нефролога. В первый квартал после стационарного лечения нужно сдавать мочу каждые 2 недели, затем каждый месяц в течение года. На втором году наблюдения и в последующие годы рекомендуется сдавать анализы каждые 3 месяца.
Нефротический синдром может протекать с серьёзными осложнениями:
- Развитием инфекционно-воспалительного процесса из-за повышенной восприимчивости детского организма к бактериальным и вирусным возбудителям. Это связано со снижением иммунных сил из-за активной потери иммуноглобулинов, а также применения иммунодепрессантов в лечении. Наиболее тяжёлые инфекционные осложнения — это воспаление лёгких, перитонит, бактериальный сепсис.
- Генерализованными отёками. Могут привести не только к анасарке, но и к отёку сетчатки, что грозит серьёзными нарушениями зрения, а также к отёку головного мозга, опасному летальным исходом.
- Снижением уровня альбумина в плазме. Может приводить к гипокальциемии, дефициту витамина Д и остеопорозу, то есть к хрупкости костной ткани и повышенной ломкости костей.
- Повышением свёртывающей способности крови вследствие потери белков-антикоагулянтов. Может приводить к тромбозам вен и лёгочной эмболии — закупорке лёгочной артерии тромбом, что является угрожающим для жизни состоянием.
- Резким уменьшением объёма крови. Может вызвать развитие нефротического криза (гиповолемический шок). При отсутствии медицинской помощи состояние может привести к гибели ребёнка.
- Стойкой железодефицитной анемией. Развивается за счёт потери белка-трансферрина.
- Упорным, рецидивирующим течением. При недостаточном лечении синдром может со временем приводить к хронической почечной недостаточности.
Профилактика
Профилактические меры включают в себя скрупулёзное лечение острых и хронических заболеваний почек и системных патологий. Лекарства, обладающие нефротоксическим действием и способные вызвать аллергическую реакцию, нужно принимать только по назначению и под контролем педиатра.
Необходимо следить за общим состоянием здоровья ребёнка, вовремя санировать очаги инфекции, закаливать, не перегревать и не переохлаждать, обеспечить полноценное питание. При подозрительных симптомах малыша нужно сразу показывать врачу.
Нефротический синдром может привести у детей к тяжёлым последствиям, если вовремя не обратиться к врачу. Подойдя к процессу лечения со всей ответственностью, тщательно выполняя все рекомендации нефролога по приёму медикаментов и соблюдению диеты, родители могут значительно облегчить состояние своего ребёнка и сохранить его здоровье.