Почти каждый человек в своей жизни сталкивается с неприятными последствиями перенесённой бактериальной инфекции. Для кого-то эти проявления ограничиваются незначительным дискомфортом, в то время как другие люди страдают от тяжёлой патологии почек, именуемой гломерулонефритом. В последние годы частота развития этого недуга возросла в несколько раз как среди молодого, так и пожилого населения, что делает эту проблему очень значимой. Именно поэтому каждый человек должен знать, куда обращаться за помощью, что делать при развитии острого приступа и как помочь себе в домашних условиях.
Что представляет собой острый гломерулонефрит
Гломерулонефрит в острой стадии — внезапно возникшее патологическое состояние, которое характеризуется воспалительно-дистрофическими процессами в почечной ткани (преимущественно в зоне клубочков) и формируется на фоне перенесённой ранее инфекционной болезни. Ежегодно от недуга страдает не менее двух миллионов человек, причём женщины гораздо чаще мужчин.
Пик заболеваемости приходится на подростковый и молодой возраст: считается, что в эти периоды организм за счёт гормональных перестроек сильнее подвержен действию патогенных факторов окружающей среды.
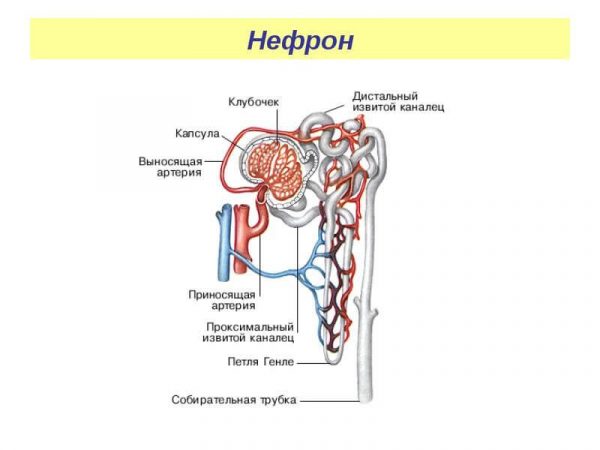
Для того чтобы лучше понимать процессы, происходящие в человеческом теле во время болезни, необходимо знать анатомию мочеполовых путей. Структурной единицей почки служит небольшое образование, называемое нефроном. Он состоит из сложной канальцевой системы, клубочка и капсулы.
Клубочек — это сеть мелко сплетённых капиллярных образований, по которым происходит циркуляция жидкости. Таким образом удаляются из организма все вредные вещества и обратно всасываются полезные компоненты (соли, сахара, электролиты, часть воды). Когда эта хрупкая система выходит из равновесия, возникают серьёзные проблемы, что в дальнейшем может стать причиной почечной недостаточности.
Как развивается патология
После перенесённой ранее инфекции (чаще всего связанной с проникновением в организм стрептококка) происходит сбой работы иммунной системы человека. При этом защитными клетками начинают избыточно синтезироваться иммунные комплексы — соединения бактерий с белковыми конгломератами. Они обладают высокой патогенной активностью, с током крови распространяются по всему организму, а проходя через почечную мембрану, оседают в клубочках.
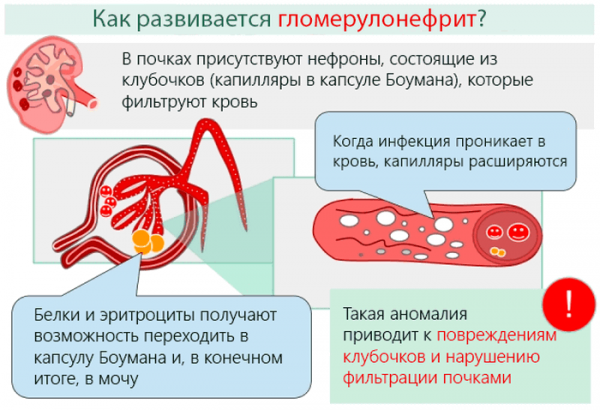
После этого начинает развиваться активный воспалительный процесс. В клубочках образуется большое количество лимфоцитов, нейтрофилов, макрофагов и моноцитов, которые в попытках уничтожить иммунные комплексы выделяют воспалительные медиаторы. Образуется довольно сильный отёк, увеличивается и растягивается почечная капсула, вызывая выраженный болевой синдром. Всё это приводит к нарушению кровоснабжения почечной ткани: обменные процессы тормозятся, не поступает достаточное количество кислорода и питательных веществ. Некоторые участки почки начинают некротизироваться и отмирать, что ещё больше усиливает неприятные ощущения.
После стихания острой фазы воспалительного процесса мёртвые ткани замещаются фиброзными и соединительнотканными элементами, которые не в состоянии выполнять работу по обезвреживанию патогенных веществ. Так развивается острая либо хроническая недостаточность почек, которая может спровоцировать гибель пациента.
Различные классификации гломерулонефрита
В современной нефрологии врачи традиционно применяют сразу несколько способов деления заболевания на различные виды. Это позволяет учитывать стадию болезни, её морфологические особенности и склонность к рецидивированию, а также поставить максимально точный и подробный диагноз.
Лечение назначается с учётом вида гломерулонефрита.
Классификация гломерулонефрита по течению:
- острый (от одного дня до двух недель),
- подострый (две-шесть недель),
- хронический (более полугода),
- прогрессирующий (с постепенным нарастанием тяжести),
- рецидивирующий (сменяющие друг друга фазы обострения и стихания недуга).
Классификация по причинам развития:
- бактериальный:
- постстрептококковый,
- постстафилококковый,
- постклебсиеллёзный,
- вирусный:
- вирус Ехо,
- герепесвирус,
- вирус Коксаки,
- лекарственный:
- вызванный антибактериальными препаратами,
- спровоцированный стероидами,
- возникший после иммуноподавляющей терапии,
- физический:
- механико-травматический,
- лучевой,
- радиационный.
Классификация по морфологическим характеристикам заболевания:
- диффузная форма — полное повреждение всех элементов клубочковой системы:
- скрытая — без выраженной клинической симптоматики,
- периодическая — ухудшение состояния сменяется выздоровлением,
- мембранозная форма — сопровождается нарушением целостности клеточных оболочек,
- мезангиокапиллярная форма — напрямую связана с поражением мельчайших сосудов, обеспечивающих питание клубочка.
Классификация по фазам течения болезни:
- скрытого воспаления,
- активной патологической реакции,
- стихания симптомов,
- выздоровления,
- склерозирования.
Причины возникновения
В основе формирования болезни лежит проникновение в организм патогенного микроба. До 90% всех случаев составляют стрептококковые инфекции, остальные же приходятся на стафилококки, протеи, синегнойные палочки, клебсиеллы, вирусы Коксаки, Ехо, герпеса и цитомегаловируса. Довольно редко гломерулонефрит может быть спровоцирован воздействием других патогенных факторов.
К основным заболеваниям, после которых способен развиться подобный недуг, относят:
- ангину,
- скарлатину,
- флегмоны и абсцессы,
- рожистые поражения кожных покровов,
- ветрянку,
- корь и краснуху,
- паротит,
- фарингит,
- ларингит,
- пневмонию,
- сальмонеллёз,
- бруцеллёз,
- клещевой энцефалит,
- менингит,
- менингоэнцефалит,
- герпесные инфекции.
Таблица: факторы, способствующие формированию патологии
| Врождённые факторы | Приобретённые факторы |
| Аномалии развития органов мочеполовой системы | Работа на вредном производстве с химическими веществами и токсинами |
| Внутриутробное инфицирование плода | Длительное воздействие ионизирующего, ультрафиолетового и рентгеновского излучения |
| Гемолитическая желтуха | Частая смена климатических поясов |
| Болезни соединительной ткани | Ранее перенесённые травмы почек и области поясницы |
| Врождённый первичный иммунный дефицит | Приём лекарственных препаратов (антибиотиков, стероидов, анаболиков, гормональных контрацептивов) без назначения специалиста |
| Заболевания эндокринной системы | Интоксикация наркотиками или алкоголем |
| Гиперчувствительность иммунной системы | Укус ядовитой змеи или насекомых |
| Наследственная предрасположенность к аллергическим реакциям | Введение сывороточных продуктов и вакцин в ослабленный организм |
| Наличие в семейном анамнезе аутоиммунных заболеваний | Повреждения головного мозга |
Видео: Елена Малышева о гломерулонефрите
Симптомы
Как и любой другой недуг, гломерулонефрит имеет определённые особенности, которые позволяют выявить его из ряда подобных заболеваний почек с похожей клинической картиной. Все симптомы условно делятся на две большие группы: общие и местные. Они характеризуют не только изменения мочевыделительного аппарата, но и всего организма в целом.
К генерализованным проявлениям относят:
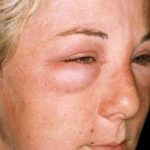
- образование отёков на верхней части лица, шее, области грудной клетки,
- головные боли, головокружения при резком переходе из горизонтального положения в вертикальное,
- тошноту и рвоту без связи с приёмами пищи,
- повышение температуры до 37–40 градусов,
- резкое снижение работоспособности,
- вялость, апатичность, сменяющиеся агрессивностью и раздражительностью,
- потерю аппетита,
- понижение остроты зрения и чувствительности слуха,
- повышение артериального давления на 30–40 мм ртутного столба больше нормы,
- низкую устойчивость к физическим нагрузкам,
- обморочные состояния,
- нарушения концентрации внимания и памяти,
- явления гипокальциемии (судорожный синдром, подёргивания в мышцах, перебои в работе сердца, снижение чувствительности конечностей, онемение, покалывание и жжение рук, повышенная ломкость костей).
К местным симптомам заболевания причисляют:
- боли в области поясницы тянущего и ноющего характера,
- ощущение неполного опорожнения мочевого пузыря,
- припухлость поясницы,
- изменение цвета мочи (покраснение, помутнение).
Фотогалерея: основные симптоматические проявления недуга
Неприятные ощущения в области почек свидетельствуют о растяжении капсулы нефрона
Отёки на лице проявляются после сна и являются симптомом заболеваний почек
Повышение температуры — первый признак интоксикации организма
Диагностика
При первом же появлении подозрительных симптомов необходимо обращаться к специалисту. При этом настоятельно рекомендуется сначала посетить терапевта, а после его консультации направляться к урологу либо нефрологу.
На первом приёме врачу необходимо произвести общий осмотр. Пациенты с проблемами почек имеют выраженные изменения во внешности: сероватый цвет кожных покровов, сухость слизистых, трещины в углах рта. А также для них характерно образование отёков на лице, массивные мешки под глазами, одутловатость шеи и рук.
Накопление избыточной жидкости в теле напрямую связано с нарушением функций почек. Для проверки врач сильно надавливает на область предполагаемого отёка: если ямочка исчезает быстро, отёчности нет. Также чтобы выявить скрытые скопления воды в организме, используют взвешивание пациента.
Вторым и не менее важным этапом является сбор анамнеза. Доктору необходимо знать, как давно начали развиваться первые признаки заболевания, проходил ли больной какое-то лечение, было ли оно эффективным. Также рекомендуется предоставить информацию о наличии у кого-то из родственников подобных почечных болезней. Основываясь на полученных данных, специалист легко поставит предварительный диагноз.
С какими заболеваниями чаще всего приходится дифференцировать недуг
Пациентам с гломерулонефритом далеко не сразу можно поставить достоверный диагноз. Многие врачи по неопытности определяют их в совершенно другие отделения. Так как все почечные недуги имеют приблизительно похожие симптоматические и клинические проявления, необходимо использовать методики лабораторной и инструментальной диагностики. Это позволит подобрать оптимальный вариант лечения.
Чаще всего приходится дифференцировать гломерулонефрит в острой фазе с:
- пиелонефритом,
- циститом,
- уретритом,
- простатитом,
- цервицитом,
- эндометритом,
- мочекаменной болезнью,
- внематочной беременностью,
- травмой органов малого таза,
- флегмоной, абсцессом, карбункулом почки,
- доброкачественными опухолями,
- злокачественными новообразованиями,
- микоплазмозом,
- уреоплазмозом.
Способы лабораторной диагностики
Для постановки диагноза врачи нередко прибегают к исследованию биологических жидкостей. Они позволяют оценить как состояние мочеполовой системы, так и всего организма в целом. Для гломерулонефрита характерно наличие серьёзных патологических изменений, которые корректируются медикаментозным путём.
Пациенту с подозрением на гломерулонефрит назначают:
- Общий анализ крови. Позволяет выявить воспалительный процесс. При гломерулонефрите увеличивается количество лимфоцитов, лейкоцитов, нейтрофилов, макрофагов и моноцитов. Параллельно с этим из-за потери крови уменьшается уровень гемоглобина и эритроцитов, что свидетельствует о развитии анемии.
- Биохимический анализ крови. Показывает состояние ферментных систем организма. При гломерулонефрите снижается способность почек аккумулировать в теле кальций, что приводит к развитию гипокальциемии — патологического состояния, связанного с повышенной хрупкостью костей.
- Общий анализ мочи. Выявляет помутнение биологической жидкости, изменение её цвета (покраснение, приобретение оттенка мясных отходов), повышение количества лейкоцитарных и эпителиальных клеток.
- Анализ на стрептолизин позволяет выявить антитела против бактерий, а также циркулирующие в организме иммунные комплексы.
Инструментальные методы
В настоящее время быстро и качественно определить локализацию гломерулонефрита и его форму врачам помогают совершенные технологии. В большинстве случаев они не инвазивны, не оказывают негативного эффекта на состояние здоровья пациента и легко переносятся. Благодаря их применению становится возможным заглянуть внутрь человеческого тела.
При гломерулонефрите наиболее информативными являются:
- Ультразвуковая диагностика — использование волны звука, отражающейся от разных сред с неодинаковой длиной. На экране при этом создаётся двухмерное изображение исследуемого органа. Так можно оценить состояние чашечно-лоханочной системы, определить её сужение или расширение.
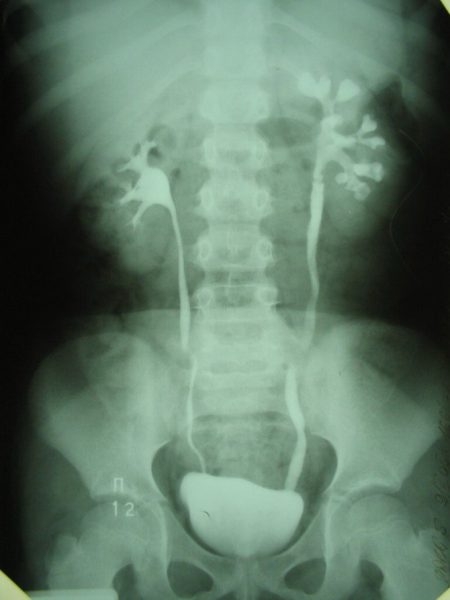
- Урография — введение контрастного вещества в организм пациента, после чего с помощью рентгеновского аппарата производится серия снимков. Это позволяет отличить гломерулонефрит от мочекаменной болезни и других нарушений оттока мочи.
- Магнитно-резонансное и компьютерное исследование. Для проведения этой диагностической процедуры необходимо наличие томографа. Это очень сложно устроенный и дорогой аппарат, который позволяет из множества двухмерных изображений создать одно объёмное. Используется только в сложных диагностических случаях.
Как правильно лечить острый гломерулонефрит
Терапия воспаления почечных клубочков — длительный и многоступенчатый процесс. Необходимо чётко придерживаться врачебных рекомендаций относительно изменения образа жизни, принимать лекарства и посещать назначенные процедуры. Результат выздоровления во многом зависит от ответственности пациента.
Обычно к операции прибегать не приходится: доктора используют консервативное лечение с помощью медикаментов. Это улучшает показатели выживаемости и снижает риск развития повторного приступа.
Основные принципы лечения гломерулонефрита:
- уменьшение болевых ощущений,
- нормализация водно-солевого и кислотно-щелочного баланса в организме,
- минимизация потери крови,
- снижение активности собственной иммунной системы человека,
- восстановление нормального количества энергии с помощью правильного питания,
- оптимизация уровня кальция до исходных нормативов,
- снятие отёчного синдрома и выведение лишней жидкости из организма,
- рациональное применение физиопроцедур для ликвидации симптомов.
Первая помощь при остром болевом приступе
Активная фаза гломерулонефрита может застигнуть врасплох. В командировке, на отдыхе и даже в спокойной домашней обстановке состояние пациента стремительно ухудшается. Помните, что первую помощь должны уметь оказывать все лица, находящиеся поблизости, а не только люди с медицинским образованием. Любое промедление и неправильное действие могут усугубить течение недуга.
Категорически запрещено:
- давать пострадавшему сильные обезболивающие средства до приезда скорой помощи,
- массировать и разминать мышцы поясницы,
- лежать на аппликаторе Кузнецова,
- принимать горячие ванны или души,
- употреблять алкоголь, курить,
- принимать пищу.
Алгоритм действий при остром приступе боли:
- Вызовите скорую медицинскую помощь и максимально подробно опишите диспетчеру состояние пациента.
- Уложите больного на диван или кровать на спину.
- На лоб можно положить прохладный компресс, который стоит менять каждые пятнадцать минут.
- Разрешено применение спазмолитиков или слабых обезболивающих препаратов (Спазмалгон, Найз).
- Если приступ длится более двадцати минут, поместите пациента в тёплую ванну по пояс: воздействие воды поможет снять неприятные ощущения и расслабить мышцы.
Медикаментозное лечение недуга
Гломерулонефрит относится к тем болезням, которые традиционно лечатся с использованием медикаментов.
Самостоятельно назначать и отменять препараты крайне не рекомендуется: это может спровоцировать серьёзное ухудшение общего состояния пациента. Перед началом приёма также необходимо ознакомиться со списком противопоказаний и побочных эффектов.
Таблица: применение лекарств для лечения болезни
| Группа медикаментов | Примеры препаратов | Основные эффекты |
| Антибактериальные лекарства |
| Уничтожают возбудителя инфекции |
| Диуретические средства |
| Выводят из организма лишнюю жидкость, сохраняя ионный состав |
| Стероидные противовоспалительные препараты |
| Уменьшают выраженность болевого синдрома, отёчности, снижают активность воспалительных медиаторов |
| Нестероидные противовоспалительные средства |
| |
| Спазмолитики |
| Расслабляют гладкую мускулатуру мочевыводящих путей |
Фотогалерея: медикаменты, эффективные при гломерулонефрите
Амоксиклав — препарат с широким спектром антибактериальной активности
Фуросемид помогает вывести из организма излишки жидкости
Нимесулид применяют в качестве противовоспалительного и обезболивающего средства
Преднизолон — гормональный препарат, который помогает быстро снизить интенсивность воспалительного процесса
Но-шпа расслабляет гладкую мускулатуру мочевыводящих путей и облегчает болевой синдром
Народные рецепты при острой стадии патологии
Многие природные препараты помогают ничуть не хуже средств фармацевтической промышленности. Преимущества народных лекарств состоят в их дешевизне, простоте использования, минимальном количестве побочных эффектов и хорошей динамике заболевания. При этом необходимо учитывать, что они влияют только на симптоматические проявления недуга, но никак не способствуют гибели бактериального возбудителя.
Наиболее эффективные рецепты:
- 40 грамм измельчённого лаврового листа бросьте в кастрюлю с литром кипящей воды. Варите в течение двадцати минут, постоянно помешивая. После остывания осторожно уберите листки и пейте отвар по одному стакану перед едой. Лавровый лист обладает спазмолитическим эффектом и хорошо расслабляет мышечные элементы мочевыводящих путей. Рекомендуется проводить процедуру трижды в неделю.
- 200 грамм замороженной брусники измельчите в блендере. Залейте 1,5 литра тёплой воды, добавьте дольку лимона. Необходимо пить по два стакана жидкости утром и вечером: брусника обладает мочегонным эффектом и хорошо выводит из организма все токсичные вещества. Лечение проводить курсом по 10 процедур с перерывом в четыре дня.
- Два пакетика аптечной ромашки заварите в стакане кипятка. Оставьте полученную жидкость настаиваться до утра. Перед завтраком выпейте натощак. Ромашка способствует снятию воспалительных явлений в области клубочков, а также выводит лишнюю жидкость. Повторять процедуру четыре раза в неделю.
Фотогалерея: ингредиенты домашних рецептов
Лавровый лист снимает спазмы мочевыводящих путей
Брусника выводит лишнюю жидкость из организма
Ромашка уменьшает воспаление
Физиотерапия
Использование природных эффектов и явлений положено в основу лечения физическими факторами. Эти методики довольно хорошо справляются с активной фазой патологии, а также укрепляют иммунную систему пациента и способствуют более быстрой регенерации тканей.
Курс процедур назначается врачом медицинской реабилитации параллельно с основной медикаментозной терапией.
Таблица: использование методов физиотерапии в лечении воспаления клубочков
| Название методики | В чём состоит суть процедуры | Эффекты от применения |
| Магнитная терапия | Пациент помещается в аппарат, где на его тело действуют магнитные поля разной силы | Снятие болевого синдрома и мышечного спазма |
| УВЧ-терапия | Применение переменных токов различной частоты | Уменьшение воспалительных явлений в почечной ткани |
| Лазерная терапия | Направленный на поясницу пучок света определённого спектра способствует образованию тепла | Расслабление гладкой мускулатуры мочевыносящих путей |
| Электрофорез | Использование постоянного тока для внедрения в организм лекарства | Более быстрая доставка вещества в ткани |
Диета
Питание играет немаловажную роль в лечении любого заболевания. Именно поэтому так важно поддержать страдающий во время борьбы с недугом организм дополнительной поставкой полезных жиров, белков и углеводов.
Не меньшую пользу приносит употребление двух литров чистой воды в день: она удаляет все токсичные соединения и шлаки, накопившиеся в теле за время бездействия почек.
Что категорически запрещено употреблять в пищу:
- консервированные продукты (паштеты, рыбу, тушёнку),
- соленья и рассолы,
- чипсы и сухарики,
- сдобу и белый хлеб,
- кофе и кофеинсодержащие напитки,
- алкоголь,
- сладости,
- магазинные соки,
- фастфуд и еду быстрого приготовления,
- газированные напитки,
- острые закуски,
- жирную, жареную, копчёную и маринованную продукцию.
Фотогалерея: еда, запрещённая во время лечения
Чипсы — источник большого количества соли
Газировка замедляет обмен веществ
Сладости плохо усваиваются организмом во время болезни
Какой пищей стоит разнообразить свой рацион:
- нежирным мясом, рыбой и морепродуктами,
- домашними компотами, морсами и соками,
- овощами, фруктами и ягодами,
- молоком и молочными продуктами (кефиром, йогуртом, сыром, творогом),
- крупами и кашами (рисом, гречкой, пшеном),
- чёрным и зелёным чаем,
- ржаным хлебом.
Фотогалерея: какие продукты стоит есть ежедневно
Молочные продукты — источник кальция, нехватка которого ощущается при заболеваниях почек
Мясо восстанавливает запас белков
Овощи и фрукты богаты витаминами
Хирургическое лечение заболевания
К счастью, большинство случаев гломерулонефрита не требует оперативного вмешательства: недуг вполне успешно лечится с применением медикаментов. Необходимо проводить хирургическую коррекцию только в следующих случаях:
- два и более рецидива гломерулонефрита за последний год,
- отсутствие эффекта от лекарств,
- частые гипертонические кризы,
- риск развития отслойки сетчатки,
- формирование гнойно-некротических осложнений,
- сморщивание одной почки.
Сущность хирургического лечения состоит в устранении давления на почечную капсулу, а также в удалении инородных тел. Операция проводится следующим образом:
- Для начала разрезается кожа, подкожная жировая клетчатка, тупым способом разъединяются мышечные волокна.
- Врач осторожно выделяет почку, накладывает зажимы на почечную ножку (место, где проходят сосуды, нервы и мочеточник), после чего вскрывает капсулу. Это помогает снять мышечные спазмы и напряжение внутреннего органа.
- Далее производится ревизия операционного пространства: удаляются гнойники, на их место ставятся временные дренажи, отводящие патологические выделения.
- Рана послойно ушивается, а пациент переводится в отделение интенсивной терапии или урологии.
Особенности течения острого гломерулонефрита у детей
Организм ребёнка гораздо более чувствителен к развитию любого заболевания. Именно поэтому у детей гломерулонефрит протекает стремительно. Он также имеет тесную связь с недавно перенесённой бактериальной инфекцией. В считаные часы у малыша поднимается температура до 39 градусов, появляется обильная рвота и сильная тошнота. Ребёнок становится беспокойным, очень плохо спит и часто потеет, теряя влагу.
Детский организм сильнее подвержен обезвоживанию, чем взрослый. Именно поэтому необходимо каждые 10–20 минут давать малышу небольшое количество чистой воды, чая или компота.
Через некоторое время после симптомов острой интоксикации нарастают местные проявления. Появляется боль в области поясницы, рези при мочеиспускании, кровянистые выделения в моче. В редких случаях, когда организм теряет большое количество электролитов, можно наблюдать появление судорог — резких и болезненных мышечных сокращений, которые причиняют сильную боль. Пострадавшего ребёнка требуется немедленно госпитализировать в нефрологическое отделение педиатрии.
Возможные последствия и осложнения недуга
Почки — важнейший орган выделительной системы организма, который осуществляет защитную функцию. При нарушении его нормальной работы у пациентов нередко развиваются патологические состояния, лечение которых также требует определённых энергетических затрат. Именно поэтому на период терапии гломерулонефрита выдаётся больничный длиной до нескольких месяцев.
Врачи настоятельно не рекомендуют женщинам беременеть в течение одного года после обострения. Ограничения распространяются и на службу в армии: пациентов с гломерулонефритом признают негодными.
Основные осложнения недуга:
- острая сердечно-сосудистая недостаточность (инфаркт, остановка сердца),
- инсульт,
- тромбоэмболия,
- почечная кома,
- отёк мозга,
- образование карбункулов, фурункулов почечной ткани,
- скопление жидкости в лёгких,
- отслойка сетчатки,
- хроническая артериальная гипертензия и гипертонический криз,
- сморщивание одной почки,
- острая и хроническая недостаточность почек.
Профилактика
К сожалению, полностью избежать возникновения воспалительных процессов в почечной ткани пока не представляется возможным. Именно поэтому врачи рекомендуют придерживаться здорового образа жизни, а также тщательно следить за своим состоянием.
Не забывайте, что своевременное обращение к специалисту поможет избежать возникновения неприятных последствий.

Как защитить себя от развития недуга:
- откажитесь от вредных привычек — курение, алкоголизм и наркотики делают организм уязвимой мишенью для бактерий,
- регулярно занимайтесь спортом,
- правильно питайтесь и пейте достаточное количество жидкости,
- не переохлаждайтесь,
- соблюдайте правила личной гигиены: смена нательного и постельного белья препятствует переносу патогенных микроорганизмов,
- лечите хронические заболевания эндокринной, нервной, пищеварительной, сердечно-сосудистой и дыхательной систем,
- каждый год проходите процедуру обязательного медицинского осмотра и участвуйте в программе диспансеризации,
- сдавайте все необходимые анализы,
- прививайтесь в соответствии со специальным календарём.
Гломерулонефрит — опасный недуг, который во многом накладывает ограничения на привычный образ жизни людей. Заболевание склонно к рецидивированию, что обуславливает необходимость ведения правильного образа жизни в течение многих лет. В стадии ремиссии можно свободно планировать беременность, заниматься физкультурой, путешествовать, посещать бани и сауны. Но не забывайте, что при появлении первых признаков возвращения болезни стоит обратиться к врачу. Так вы сможете предотвратить развитие многих осложнений и сохранить нормальную функцию мочеполовой системы.