Поражения в суставах ног, хрящевые наросты на ступне и большом пальце, появление отека, боль –, эти и другие симптомы часто являются следствием поперечного плоскостопия. Одна из патологий, развивающаяся при этом, –, вальгусная деформация стопы. Термин используется в ортопедии для описания состояния, при котором сегмент сустава или кости в стопе отклоняется наружу.

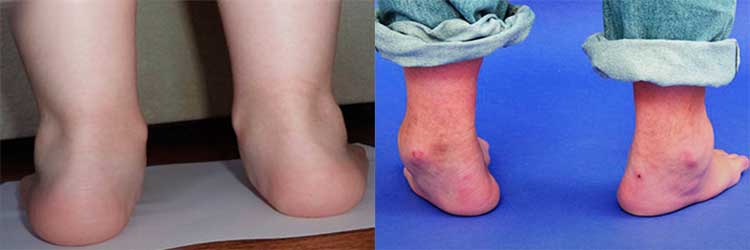
Что собой представляет?
Деформация большого пальца (халюс вальгус) часто обусловлена длительным нарушением биомеханики первого плюснефалангового сустава стопы. Причиной искривления нередко служит поперечное плоскостопие и слабость связочного аппарата. Вальгусная деформация является медленно прогрессирующим состоянием, часто приводит к инвалидности.

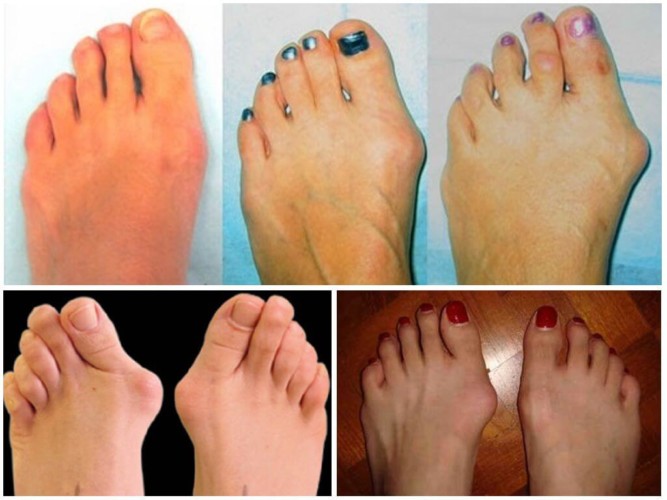
В основе искривления лежит увеличение угла между I и II плюсневыми костями. Первая кость начинает свое смещение внутрь, а большой палец смещается к внешней стороне. Это является причиной возникновения бугорка, который называют «косточка на пальце». В дальнейшем из-за постоянного давления на сустав выступ воспаляется и может привести к развитию бурсита.
Вследствие неправильного расположения сустава и угла наклона первого пальца, происходит преждевременное изнашивание основного сустава, поражение хрящевой ткани и рост самой косточки.

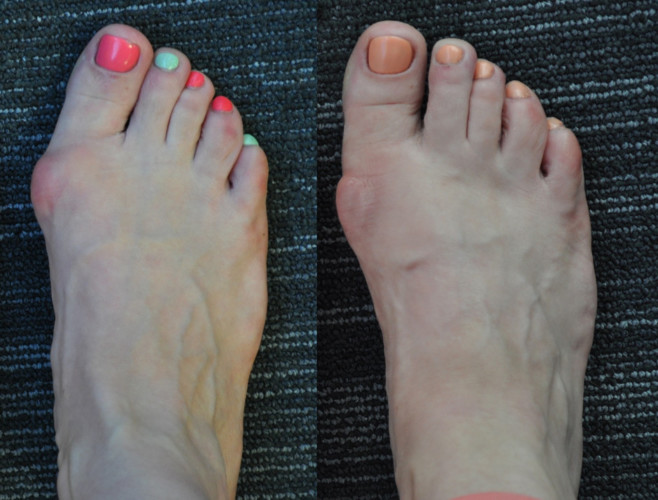
Вальгус может проявляться в других местах в виде шишки на стопе, на мизинце.
Причины возникновения деформации
Развивается вальгус в течение длительного времени. На первом этапе бугорок, появившийся на большом пальце ноги или на подошве, причиняет лишь эстетическое неудобство и некоторый дискомфорт, связанный с ношением туфель на каблуках. Однако со временем все труднее становится подбирать обувь и все больше беспокоят боли, которые проявляются не только при ходьбе, но и в состоянии покоя.

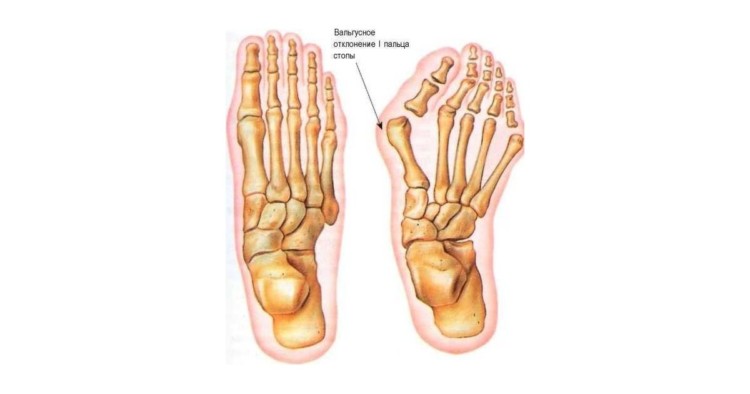
Первичных причин для развития косточки на ноге несколько:
- недостаточность соединительной ткани,
- чрезмерная подвижность суставов,
- варикоз,
- повышенная растяжимость связок, кожи и фасций,
- наследственная предрасположенность.
К вторичным причинам относятся:
- врожденная деформация стопы, пальца,
- заболевания (например, полиомиелит),
- высокие каблуки,
- частое ношение узкой, неудобной обуви,
- чрезмерный вес,
- острое неврологическое расстройство, приводящее к онемению мышц голени и стопы,
- травмы.
Болезнь поражает людей старшего возраста, причем женщин чаще, чем мужчин. До последнего времени считалось, что основной причиной возникновения патологии является пристрастие женщин к высоким каблукам. Но проведя исследования, медики сделали вывод, что не последнюю роль играет наследственность.

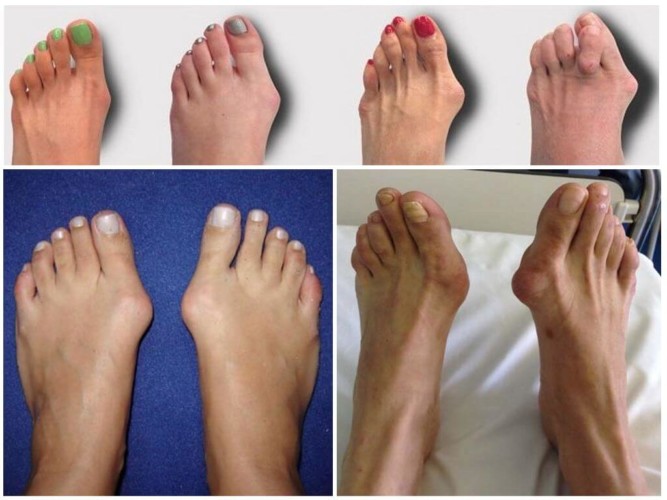
Кроме слабых связок, на развитие болезни оказывает влияние неравномерность натяжения мышц, которые соединены с первым пальцем. Формирующаяся деформация нарушает равновесие мышц, плюснефаланговый сустав становится нестабильным. Внешняя его поверхность постоянно соприкасается с обувью, трение влияет на смещение головки первой плюсневой кости, и сбоку появляется костный нарост.
Характерная симптоматика
Частые жалобы взрослых людей связаны с болью в области первого плюснефалангового сустава. Она увеличивается во время продолжительной ходьбы, в ночной период, после нагрузки на стопу. Наиболее сильные боли проявляются с внешней стороны пальца, в состоянии покоя они уменьшаются. Болевые ощущения различные –, они могут расти от слабых до жгучих, быть нестерпимыми, или постоянно ноющими в ночное время. По мере увеличения деформации пальца боли усиливаются.

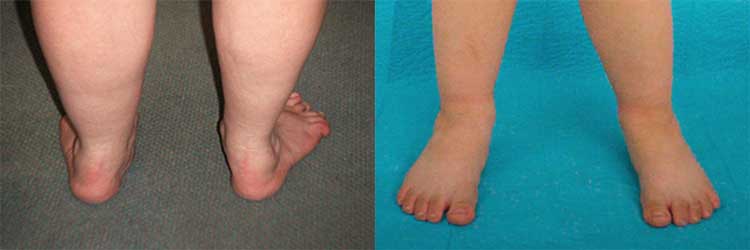
В процессе уплощения и расширения стопы растут и увеличиваются наросты на ней.
При осмотре стопы можно увидеть ее распластанность, гиперемию под кожей, деформацию первого плюснефалангового сустава. Первый палец болит и отклонен по отношению к другим под большим углом. При пальпации возникают болезненные ощущения, появляется отек на месте воспаления. Движения ограничены, максимальное разгибание пальца невозможно или сопровождается резкими болевыми ощущениями.

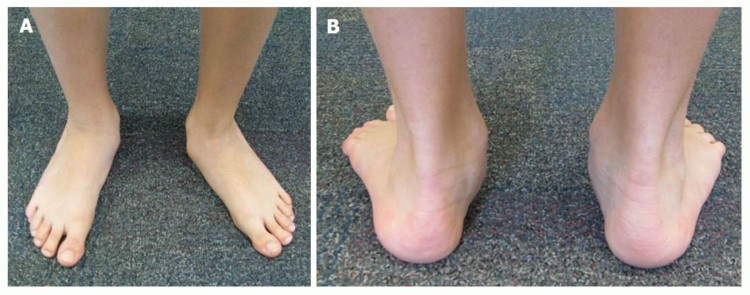
Диагностика искривления
Развитие вальгусной деформации можно разделить на 4 этапа. Каждому из них присущи свои признаки:
- Характеризуется слабым проявлением болевого синдрома, и лишь врач может определить отклонение первого пальца меньше 20°, а угол между плюсневыми костями составляет 12°.
- В этот период боль в ногах возникает во время продолжительной ходьбы и исчезает после отдыха. Ткани вокруг плюсневых костей начинают опухать и воспаляться. Угол между ними составляет менее 18°, отклонение пальца –, 25°.
- Боль и дискомфорт вокруг передней плюсневой кости резко возрастает. При длительной ходьбе боль отдается в голень. Обувь вызывает сильный дискомфорт. Угол отклонения между костями –, более 18°, отклонение пальца –, 35°.
- Болевые ощущения постоянны, появляется припухлость и покраснение вокруг «косточки», вальгусное воспаление. Происходит большая деформация пальца, когда он поднимается и нависает над другими пальцами, иногда скручиваясь в виде молотка.

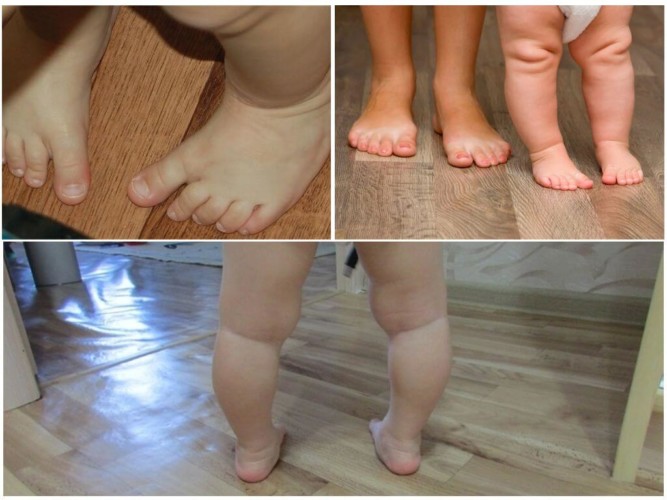
На последней стадии, когда окружающая ткань сильно воспалилась, может возникнуть септический бурсит. В этом случае необходимо операционное вмешательство.
Способы лечения заболевания
На ранней стадии заболевания убрать нарост можно операционными методами, но необходимости в этом нет, особенно у молодых пациентов. В этот период можно проводить консервативное лечение. Основной целью его является устранение болевого синдрома, замедление прогрессирующего течения болезни. Лечение проводится в поликлинике, амбулаторно.

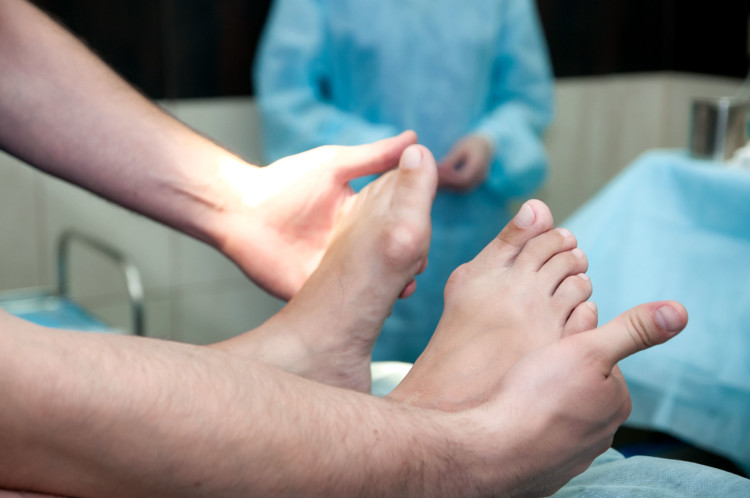
Врачи часто рекомендуют больным, имеющим начальную стадию вальгусной деформации:
- снизить вес, применяя при этом дробное питание,
- выполнять физические упражнения для укрепления мышц и связок стопы (включая длительную ходьбу, плавание, бег),
- использовать ортопедические стельки, вкладки, супинаторы, специальную обувь на низком каблуке,
- использовать вкладыши между пальцами стопы, для предотвращения дальнейшего отклонения сустава.

При необходимости выписываются нестероидные противовоспалительные препараты.
Врачи также рекомендуют применять прогревающие ванночки, противовоспалительные мази и компрессы. В период ремиссии можно провести:
- озокеритовые ванны,
- парафинолечение,
- индуктотермию,
- фонофорез с применение гидрокортизона,
- электрофорез с обезболивающими препаратами,
- магнитотерапию,
- УВЧ.

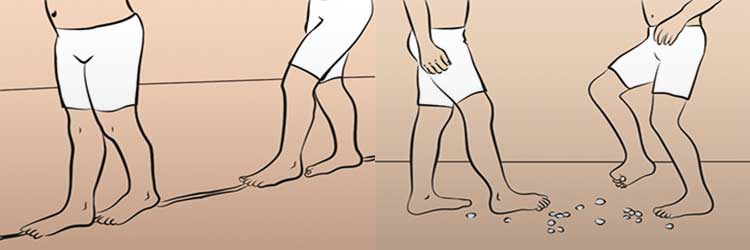
Техника гимнастических упражнений
Гимнастика для вальгусных стоп может проводиться 1-2 раза в день:
- В положении лежа на полу делается упражнение «велосипед». При выполнении нижние конечности должны быть вытянуты параллельно полу.
- В положении сидя на полу сделать упор на руки сзади, ноги при этом прямые. Затем согнуть их в голеностопе несколько раз.
- Сидя на полу скрестить ноги по-турецки. Осторожно приподнимать обе ноги, стопы при этом должны быть опущены и поставлены на пол.
- Сидя на стуле выпрямить ноги и стараться удержать их в ровном положении. Затем около стула расположить несколько мелких предметов и поднимать их пальцами ног, перекладывая с места на место. Это упражнение помогает укрепить мышцы стоп и уменьшить косточку на пальце.
- Плавно приподнимаясь на кончиках пальцев, сгибать стопу при этом внутрь и разгибать ее наружу.
- В положении лежа поглаживать одной ногой другую.

Полезным считается лазание по шведской стенке –, этот нехитрый массажер отлично помогает уменьшить вальгусную деформацию.

После проведения занятий можно наполнить таз теплой водой, положив на дно гальку, песок, фасоль или горох. Встать в воду и шагать в течение 10-15 минут.
Хирургические операции по удалению шишки
Все операции по избавлению от шишек можно разделить на группы:
- операции на мягких тканях,
- хирургическое вмешательство в костные структуры,
- операции комбинированные: на мягких тканях и костях.

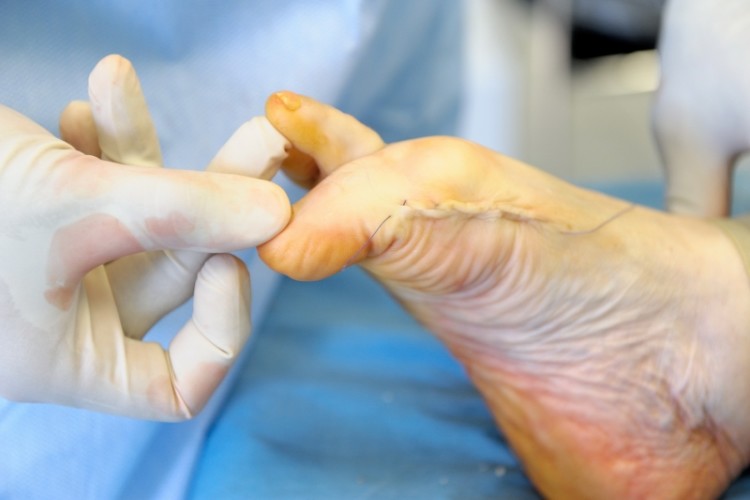
При первой степени деформации и появлении шишек проводятся операции на мягких тканях. В этом случае отсекают сухожилие приводящей мышцы или его перемещают. Цель –, восстановить равновесие приводящей и отводящей мышц. Иногда во время этой процедуры появляется возможность избавиться от костного нароста путем его отсечения.

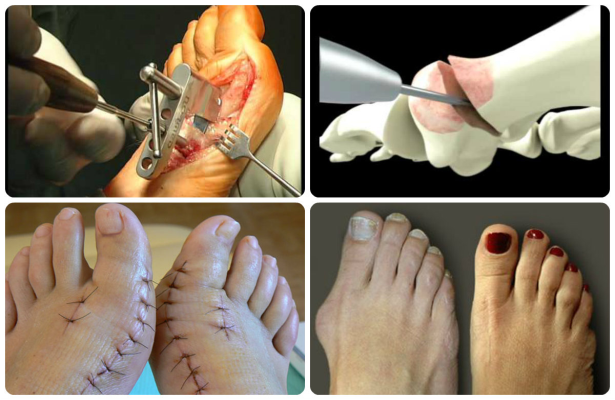
В период 2 и 3 стадий развития болезни применяются 2 вида операции: шевронная и коррекционная остеотомия. Операции проводятся хирургами в ортопедических больницах или отделениях. В послеоперационный период включаются занятия по специальному комплексу ЛФК, самомассаж.
Ортопедическая обувь
Анатомическая обувь при заболевании стопы, появлении шишки на пальце –, один из видов лечения и профилактики.


Ортопедическая обувь должна соответствовать требованиям:
- иметь жесткий задник, правильную высоту для фиксации суставов,
- хорошо подобранный анатомический супинатор,
- в области пальцев должны быть силиконовые метатарзальные подушечки для смягчения давления на шишки,
- в ступнях должны находиться ортопедические стельки,
- верхняя часть обуви изготавливаться должна из натуральных материалов,
- каблук устойчивый и не выше 4 см.

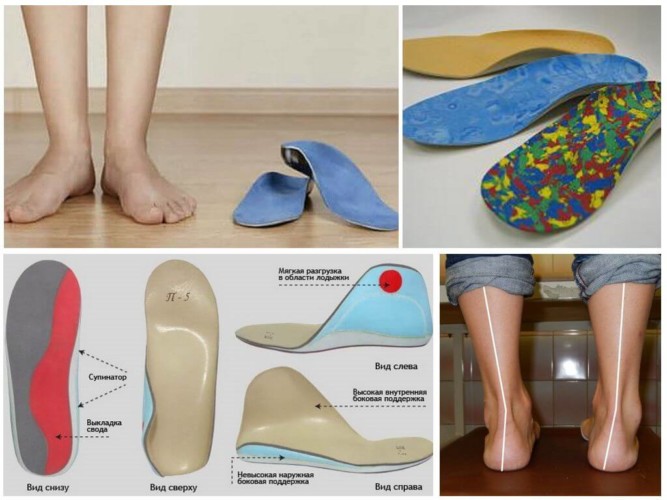
Врач-ортопед может посоветовать использовать специальные вкладыши в обувь, корректоры для выравнивания суставов, амортизирующие супинаторы, валики для поддержания передней части ступни.
Что предпринимать в домашних условиях?
Перед проведением самолечения необходимо помнить, что на 3 и 4 стадиях деформации стоп (иногда и на второй) домашние средства не помогут. Они применимы только на начальном этапе заболевания.
Лечебный массаж
После установки диагноза вальгусной стопы врач назначает лечебный массаж для расслабления мышц, снятия нагрузки с суставов. Массаж при наростах на стопе направлен прежде всего на укрепление связок.

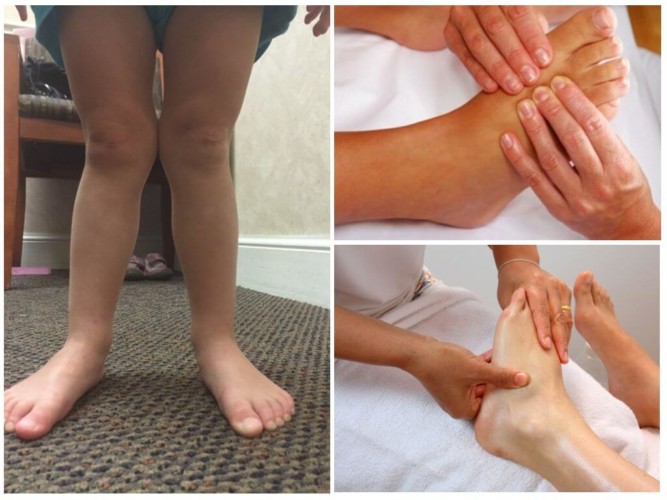
Специалисты начинают проведение массажных действий с нижней части спины, потому что изменения в нижних конечностях начинаются на уровне позвоночника. Поэтому в первую очередь проводят действия с пояснично-крестцовым отделом спины. Затем переходят на проработку задней и передней поверхности бедер. В последнюю очередь массируют голени и стопы.

Лечебный массаж можно проводить и в домашних условиях. Он включает в себя следующие упражнения:
- легкое прокручивание больного пальца вокруг оси,
- надавливание и поглаживание мышечных волокон вдоль каждого пальцевого сустава,
- массирование связок большого пальца,
- массаж внутренней стороны стопы,
- подъем и опускание 4 пальцев ноги, при этом большой должен оставаться неподвижным,
- разведение большого пальца во внутреннюю часть стопы,
- прижимание сустава большого пальца к полу, стараясь поднять его при этом,
- массирование деформированного сустава сверху вниз.
Каждое упражнение необходимо делать по 10-15 раз.
Компрессы и ванночки
Некоторые натуральные продукты применяются для снятия воспаления, устранения болевого синдрома, предотвращения дальнейшего разрастания косточек на ногах.
В качестве дополнительной терапии можно приготовить и использовать следующие составы.
Первый рецепт компресса:
- красная глина –, 50 г,
- скипидар –, 5-6 капель,
- морская соль –, 1 ст. ложка,
- стакан чистой воды.


Все ингредиенты перемешать и нанести на сустав. После затвердения глины компресс снять и промыть ногу водой. Компресс можно делать ежедневно в течение 2 недель.
Второй состав:
- морская соль –, 1 горсть,
- вода 40°С.
Соль растворить в тазу с водой и принимать ванночку, опустив в нее больную ногу. Можно делать в течение 2-3 недель.


Третий состав:
- сырое яйцо –, 1 шт.,
- 7% уксусная кислота –, 1 стакан,
- топленое сало –, 1 ст. л.,
- скипидар –, 10 г.
Залить яйцо в скорлупе уксусом и настаивать в прохладном темном месте (но не в холодильнике) в течение 2 недель. После того как скорлупа растворится, вынуть яйцо из раствора, измельчить, добавить сало и скипидар, все размешать. Прикладывать мазь на больное место в течение 23 недель через день. Мазь помогает уменьшить размер вальгусной шишки.
Профилактические мероприятия
Предупредить развитие вальгусной шишки большого пальца, облегчить боль и давление на сустав можно, если:
- поддерживать нормальный вес тела,
- использовать ортопедические стельки и вставки в обувь,
- применять специальные шины в ночное время, удерживающие носок ноги в прямом положении,
- использовать теплые ванночки, специальные кремы и мази, массаж.

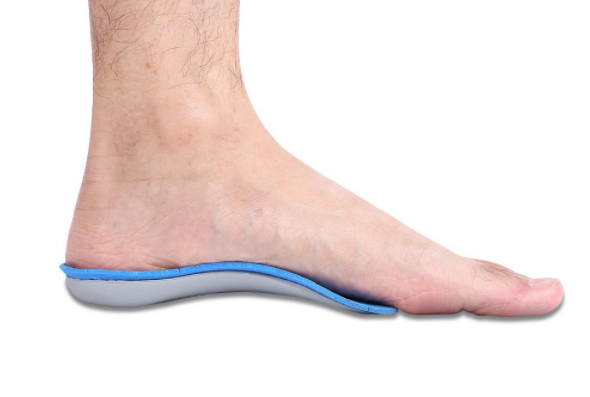
Профилактика для многих может состоять только в выборе правильной обуви. Она должна быть широкой в передней части, с удобным и устойчивым каблуком.
В остальном профилактика заключается в изменении образа жизни и питания человека. Необходимо пересмотреть пищевые привычки. Развитию заболевания способствует излишнее отложение мочевой кислоты в организме. Во многих продуктах содержатся пурины, способствующие выработке этой кислоты.


Продукты, количество которых в меню должно быть минимальным:
- крепкие мясные бульоны,
- рыбные бульоны,
- печень куриная:
- сельдь,
- морепродукты,
- бобовые,
- кофе,
- какао,
- шоколад.
Важно! Продукты, содержащие много жиров, консервантов, соли, алкогольные напитки не должны присутствовать в рационе.
Полезно 1 раз в неделю проводить лечебное голодание, выпивать каждый день не менее 2 л чистой воды.
Правильное питание надо совмещать с умеренными физическими нагрузками, массажем ступней и ног.

Каждый день утром можно уделять полчаса лечебной гимнастике. Для этого используется специальное оборудование: массажный валик, резиновый текстурный коврик (чтобы по нему можно было ходить и в ванной, и в комнате). На природе по возможности ходить босиком по траве, земле и по гладкой гальке.

